En EEUU siguen los casos de fascitis necrotizante: te decimos todo lo que tienes que saber
La fascitis necrotizante (FN), también conocida como “come carne”, es una infección bacteriana de rara incidencia y enorme gravedad, que puede progresar rápidamente a partir de una infección bacteriana que se origina en una ruptura en la piel, como resultado de una erupción cutánea, traumatismo o cirugía y comprometer el organismo entero y causar la muerte.
Esta infección ataca las capas más profundas de la piel y los tejidos que se encuentran debajo de ésta -llamada fascia– que corresponde a una membrana de tejido conectivo que recubre y brinda soporte mecánico a estructuras como los músculos, huesos y órganos; de ahí el nombre de «fascitis», y necrotizante por la necrosis o muerte tisular asociada a este cuadro.
De progresar la infección, sin mediar tratamiento adecuado y oportuno, puede resultar en shock, falla mulisistémica y muerte, considerando que tiene una elevadísima tasa de mortalidad, que varía entre el 20 y el 80%.
En los Estados Unidos, los Centros para el Control y la Prevención de Enfermedades (CDC) señalan que desde 2010 se han reportado entre 700 y 1,100 casos de fascitis necrotizante causada por estreptococos del grupo A, especialmente en los estados de Florida y zonas costeras; mientras que en la mayoría de países de Europa occidental la incidencia se calcula en aproximadamente un caso por cada 100,000 habitantes.
Agentes causales
La bacteria más común asociada con la fascitis necrotizante es el estreptococo del grupo A o Streptococcus pyogenes (FN tipo II o estreptocócica), pero otros tipos de bacterias también pueden conducir a esta grave infección, produciendo la FN tipo I que es polimicrobiana, causada por gérmenes del género bacteroides, clostridium, peptoestreptococos, estreptococos no A y enterobacterias, cuya actuación sinérgica causa la infección. Otros tipos de bacterias pueden actuar como agente causal, con menor frecuencia, como vibrios y aeromonas.
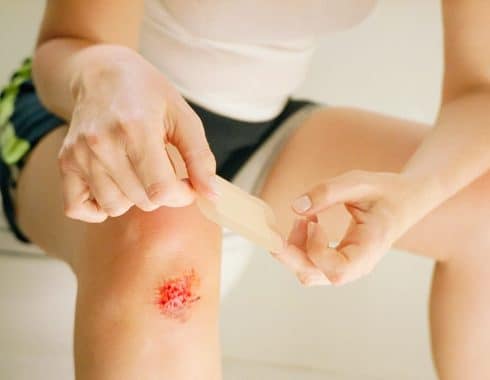
Las bacterias ingresan a través de la piel a través de un corte, abrasión o contusión, sin que necesariamente exista una herida visible.
El paciente puede estar expuesto a la bacteria a través del contacto directo con un portador, o la bacteria ya puede estar presente en el paciente.
El estreptococo del grupo A es el agente causal de la faringitis estreptocócica, además de infecciones cutáneas, así como de enfermedades raras y graves, como el síndrome de shock tóxico.
La gravedad del cuadro depende de varios factores, como virulencia de la cepa causante de la infección, que sumada a situaciones predisponentes en el huésped, puede facilitar y agravar su presentación.
Cuadro clínico
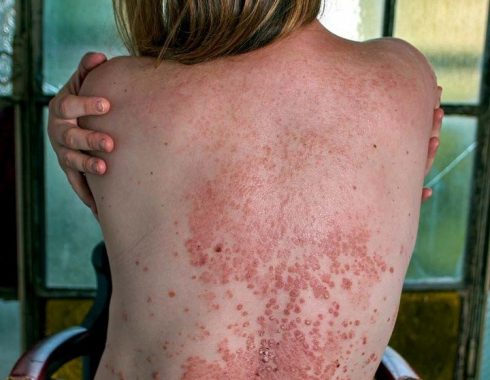
La proliferación bacteriana superficial ocasiona necrosis de la fascia superficial y trombosis de los microvasos, que causa isquemia tisular y lesión tisular, que se va extendiendo al tejido celular subcutáneo y afecta a los planos más profundos, que es cuando aparecen los signos clínicos locales de la enfermedad: necrosis cutánea, ulceración y lesiones ampollosas.
Si las bacterias se encuentran en zonas profundas del tejido, los signos de inflamación pueden no ser evidentes en las primeras etapas, pero a medida que avanza la infección, éstos se harán más patentes.
Pueden incluir fiebre y una sensación general de malestar. Pero hay que considerar que pueden pasar de 3 a 4 días para que se manifiesten los síntomas.
Si bien se puede presentar en cualquier zona anatómica, es más frecuente en las extremidades.
El paciente también puede experimentar:
- Confusión.
- Deshidratación.
- Diarrea y vómitos.
- Cambios en la coloración de la piel- indicativos del avance de la necrosis- desde violáceo a negro, en casos más avanzados.
- Dolor intenso hasta que la necrosis se extiende y destruye las terminaciones nerviosas.
Después de 4-5 días , el paciente estará muy grave, ya que la infección ingresa al torrente sanguíneo, que ocasionará fiebre elevada y tensión arterial peligrosamente baja, pudiendo ocasionar un shock.
Factores de riesgo
Si bien la fascitis necrotizante puede afectar a personas sanas, existen algunos factores que incrementan el riesgo, como ser:
- Grandes consumidores de alcohol o drogas.
- Diabéticos.
- Adultos mayores.
- Personas con cuadros de desnutrición.
- Pacientes con enfermedades crónicas, graves o inmunodeprimidos.
- Pacientes con enfermedad vascular periférica.
- Personas que recientemente han sido sometidas a cirugía o han experimentado algún tipo de trauma o lesión.
- Personas que sufren obesidad.
- Mujeres en el parto.
- En raras ocasiones, puede afectar a niños con varicela .
- Cuadros cutáneos como acné y el eczema pueden actuar como puerta de entrada a los patógenos y causar FN.
- Las punciones causadas por pinchazos, picaduras de insectos y tatuajes, también son susceptibles a las infecciones bacterianas y FN.
- El tratamiento dental o una fractura mandibular pueden conducir a una fascitis necrotizante cervicofacial.
Sospecha, diagnostico y tratamiento
Si bien pueden existir varias manifestaciones clínicas asociadas, existen cuatro signos clínicos principales que deben hacer sospechar la presencia de una infección necrotizante: edema e induración que se extiende más allá del área eritematosa, ampollas (en especial si su contenido es hemorrágico), crepitación o presencia de gas en los exámenes imagenológicos y ausencia de linfangitis.
El diagnóstico se hace en un comienzo bajo una sospecha y análisis clínico, confirmado por los hallazgos quirúrgicos, tanto histológicos como del laboratorio de microbiología.
Si el clínico sospecha o diagnostica fascitis necrotizante, el paciente recibirá tratamiento inmediato con antibióticos por vía intravenosa, siendo estrechamente monitorizado en una UCI (Unidad de Cuidados Intensivos), debido al riesgo de shock sistémico.
La fascitis necrotizante es una infección que se propaga rápidamente y puede causar lesiones y necrosis tisular extensa, por lo que el tratamiento rápido es fundamental. El diagnóstico temprano reduce la necesidad de la extirpación quirúrgica de la piel y los tejidos blandos, además de reducir el riesgo de shock tóxico.
A menudo es preciso realizar una cirugía de emergencia para extirpar el tejido infectado, para detener la propagación de la infección. Además, en casos avanzados, puede ser necesario amputar una parte importante de la extremidad.
Cuando la infección se propaga a otras áreas del cuerpo, como el torrente sanguíneo, ocasionando una septicemia, puede llevar a un desenlace fatal, cursando con insuficiencia cardio-respiratoria, hipotensión marcada e insuficiencia renal.
En el caso de una herida abierta de gran tamaño, usualmente requerirá un injerto de piel. Cuando la infección se ha controlado, el proceso de recuperación tardará un tiempo hasta la recuperación del paciente, pues muchas veces implica terapia física extendida y curación psicológica y emocional prolongada.
Diagnóstico diferencial y prevención
La FN en sus fases iniciales tiene similitud con algunas patologías reumatológicas, dado el predominio del dolor y signos inflamatorios locales, así como el hecho de que una elevada incidencia se da en pacientes inmunodeprimidos, hacen necesario que los médicos identifiquen este grave cuadro para asegurar el diagnóstico precoz, seguido de un rápido inicio de las medidas terapéuticas adecuadas.
Dado que la infección ocurre principalmente en personas con heridas debidas a un procedimiento quirúrgico o secundarias a una lesión, se deben tomar las precauciones y los cuidados correspondientes en estas circunstancias.
Todas las heridas, por más pequeñas que sean, deben mantenerse completamente limpias, realizando las técnicas de antisepsia necesarias y cuidados que aseguren su completa curación.